Contexte
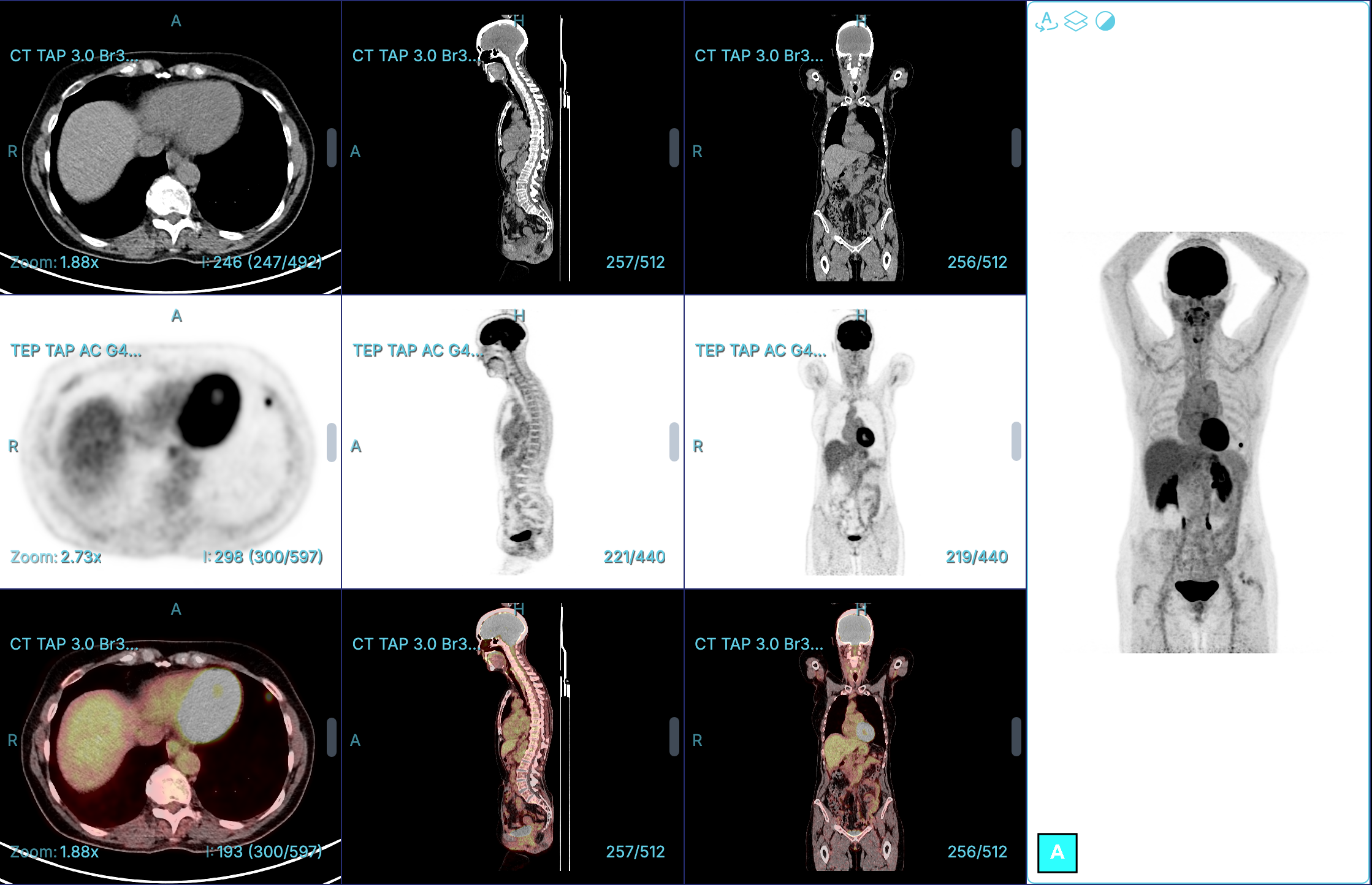
Patiente de 61 ans adressée pour une TEP-TDM dans le cadre du bilan d’extension d’un cancer urothélial de la vessie. Les coupes centrées sur les poumons mettent en évidence une fixation intense au niveau de la lingula (SUVmax : 12,7), sans anomalie morphologique associée en TDM, notamment en l’absence de nodule solide.
Quel diagnostic évoquez-vous ?
Lire plus
Réponse détaillée : Hot Clot
Dans ce cas de figure, il convient d’évoquer un “hot-clot”, également appelé artéfact de caillot chaud. Il s’agit d’un faux positif bien connu en TEP-TDM, se traduisant par une hyperfixation focale du FDG au niveau pulmonaire, sans lésion anatomique visible sur les coupes scannographiques.
Sur le plan physiopathologique, ce phénomène est lié à l’injection accidentelle d’un petit caillot sanguin contenant une forte concentration de FDG, qui se loge ensuite dans les micro-vaisseaux pulmonaires. Il en résulte une fixation focale isolée (“hotspot”) sans corrélat morphologique, c’est-à-dire sans nodule, condensation, ou autre anomalie visible sur le scanner.
Il est essentiel de reconnaître cet artéfact, car le principal risque est de le confondre avec une métastase pulmonaire, pouvant conduire à une erreur de stadification et à une prise en charge inappropriée.
À quoi est dû un hot-clot ?
Selon plusieurs études, l’apparition d’un hot-clot est généralement liée à une mauvaise technique d’injection du ¹⁸F-FDG. Des gestes tels que le tirage sanguin dans la seringue, le reflux sanguin, ou encore une injection trop lente ou trop brutale peuvent entraîner la formation d’un micro-caillot.
Ce caillot contient alors une concentration élevée de FDG, car les cellules sanguines, en particulier les leucocytes et les plaquettes activées, absorbent activement le glucose. Une fois formé, ce micro-caillot peut migrer et se loger dans un capillaire pulmonaire, provoquant ainsi une hyperfixation focale sans anomalie scannographique associée, typique du hot-clot.
Comment éviter un hot-clot ?
La survenue d’un hot-clot peut être prévenue par le respect de bonnes pratiques lors de l’injection du ¹⁸F-FDG. Les recommandations incluent :
Une injection douce, continue et sans interruption ;
Éviter tout reflux sanguin dans la seringue ou le cathéter, notamment lors de la mise en place de la voie veineuse ;
Ne pas aspirer de sang dans la seringue contenant le FDG ;
Une formation rigoureuse du personnel manipulateur aux techniques d’injection et à la prévention des artefacts ;
L’utilisation, si possible, d’un injecteur automatique, qui permet un meilleur contrôle du débit et de la pression d’injection.
Une attention particulière à ces points permet de réduire significativement le risque de faux positifs liés à cet artefact.
Diagnostics différentiels à proposer
Diagnostic différentiel | Caractéristiques clés |
Infection ou inflammation pulmonaire focale | Fixation FDG modérée à intense, peut précéder les signes CT. Symptômes souvent présents (fièvre, toux). |
Micrométastase ou petit cancer pulmonaire | Hotspot parfois sans lésion visible si <5 mm. Répétition de l’examen ou suivi nécessaire. |
Nodule pulmonaire bénin (ex : granulome actif) | Peut capter le FDG, mais souvent visible en TDM. |
Infarctus pulmonaire / embolie pulmonaire distale | Peut entraîner une hyperfixation FDG localisée si inflammation secondaire. Scanner peut être normal au début. |
Tuberculose ou sarcoïdose focale | Activité métabolique élevée, lésions parfois subtiles sur CT, aspect inflammatoire. |
Granulomatose nécrosante (Wegener, etc.) | Fixation intense, parfois sans lésion évidente au début. Contexte clinique et biologique essentiel. |
Autres artefacts (mouvement, erreurs techniques) | Peuvent créer des anomalies faussement localisées. Relecture technique utile. |
Comment différencier un hot-clot des autres diagnostics ?
Critère | Hot-clot artefact | Pathologie réelle |
Fixation FDG | Focale, intense | Variable selon l’étiologie |
Anomalie TDM associée ? | Non | Parfois oui, ou subtile |
Symptômes cliniques | Aucun | Souvent présents |
Répartition vasculaire ? | Suit un territoire artériel | Moins typique |
Régression sur un TEP de contrôle | Oui, souvent complète | Non, persiste ou évolue |
Contexte injection | Injection difficile, reflux sanguin | Non lié à la technique |
Dans les cas les plus litigieux, il est souvent nécessaire de réitérer l’examen, notamment lorsqu’il existe un doute important avec une métastase pulmonaire, pouvant ainsi modifier complètement la prise en charge du patient.
Dans notre cas de figure, la patiente a réalisé une nouvelle TEP-TDM environ une semaine plus tard, confirmant la disparition du foyer.
Point clefs à retenir
Un hot-clot est un artefact causé par la présence d’un caillot de sang riche en ¹⁸F-FDG dans le réseau capillaire pulmonaire. Il se manifeste par un point de fixation pulmonaire très intense, sans anomalie scannographique sous-jacente sur les coupes TDM.
Il s’agit d’un faux positif pulmonaire, qu’il est crucial d’identifier afin d’éviter une erreur de stadification, par exemple en classant à tort un patient au stade métastatique pulmonaire lors d’un bilan d’extension oncologique.
En cas de doute persistant, il est recommandé de réaliser un contrôle à distance (quelques jours à quelques semaines plus tard). Si la fixation a disparu, cela est en faveur d’un hot-clot.
Bibliographie
Korean J Radiol. 2014 Jul 9;15(4):530–533. doi: 10.3348/kjr.2014.15.4.530